糖質不足症状の基本知識と発症メカニズム
現在の私たちの生活において、糖質制限ダイエットが大ブームとなっていますが、実際に糖質不足による体調不良を訴える方が急増しているのをご存知でしょうか!糖質不足症状は単なる疲労感から始まり、最終的には生命に関わる重篤な状態まで発展する可能性があります。
これを理解するためには、まず糖質が私たちの体内でどのような役割を果たしているかを知ることが重要です。糖質は体内で最も効率的なエネルギー源として機能しており、特に脳や筋肉にとって欠かせない栄養素なのです…!
体内の糖質が足りないとどうなる
体内の糖質が足りないとどうなるかについて、詳しく解説していきましょう。私たちの体は糖質をグリコーゲンやグルコースの形で貯蔵していますが、実はその量は非常に限られています。
血糖値が60~70mg/dLを下回ると、最初に交感神経系の症状が現れ始めます。これは体が血糖値を上昇させようとする初期反応です。さらに血糖値が50mg/dL以下になると、脳のエネルギー不足により中枢神経症状が出現し、意識が朦朧とする、頭痛やめまいがするといった症状が出てきます。
糖質は体内で水分と結合しやすく、糖質1グラムあたり3グラムの水分を保持します。このため、極端な糖質制限を行うと、体重の減少は主に水分量の減少によるものとなり、筋肉量や脂肪の減少とは異なるメカニズムで起こります。
体内の糖質が不足すると、まず血糖値が低下し、交感神経系の症状が現れます。これは体が血糖値を上昇させようとする初期反応なのです。
糖質不足症状の段階別分類
糖質不足症状は血糖値の低下レベルに応じて、段階的に症状が進行していきます。医学的には「交感神経系症状」と「中枢神経症状」の2段階に大別されますが、より詳細な理解のために血糖値レベル別に分類して解説します。
| 血糖値レベル | 症状の分類 | 主な症状 | 対処の緊急度 |
|---|---|---|---|
| 60-70mg/dL以下 | 交感神経系症状 | 動悸、冷や汗、指の震え、気持ち悪さ | 注意が必要 |
| 50mg/dL以下 | 中枢神経症状 | 意識朦朧、頭痛、めまい、集中力低下 | 早急な対処が必要 |
| 30mg/dL以下 | 重篤な中枢神経症状 | けいれん、昏睡、意識障害 | 生命に関わる緊急事態 |
交感神経系症状の段階では、動悸、冷や汗、指の震え、気持ち悪さなどが現れます。これらは血糖値を上昇させようとする体の防御反応であり、多くの場合、この段階で適切な糖質補給を行えば症状は改善されます。
中枢神経症状の段階になると、脳の機能低下による症状が顕著になります。意識が朦朧とする、頭痛やめまい、動作緩慢、集中力低下などが現れ、日常生活に支障をきたすレベルになってきます。
重篤な段階では、けいれん発作や低血糖昏睡に至り、治療が遅れると死に至ることもあります。この段階では迅速な医療介入が必要不可欠です…!
血糖値低下による生理学的変化
血糖値低下による生理学的変化について、詳しく見ていきましょう。私たちの体は血糖値を一定に保つために、複数の調節機構を持っています。
血糖値が低下すると、まず膵臓からのインスリン分泌が抑制されます。同時に、グルカゴン、アドレナリン、ノルアドレナリン、コルチゾール、成長ホルモンなどの血糖上昇ホルモンが分泌されます。
- グルカゴン:肝臓でのグリコーゲン分解を促進
- アドレナリン:筋肉でのグリコーゲン分解を促進、交感神経症状の原因
- コルチゾール:糖新生を促進、タンパク質分解を促進
- 成長ホルモン:脂肪分解を促進、糖新生を促進
これらのホルモンが働くことで、体は血糖値を正常に戻そうとしますが、同時に様々な症状も引き起こされるのです。例えば、アドレナリンの分泌により手の震えや発汗、動悸などが現れます。
糖新生システムの働きとリスク
糖新生システムは、私たちの体に備わった重要な危機管理システムです。ただし、このシステムが長期間働き続けることには大きなリスクが伴います。
糖新生とは、糖質以外の物質(タンパク質や脂肪)からグルコースを作り出すプロセスです。主に肝臓で行われ、筋肉タンパク質の分解によって供給されるアミノ酸、脂肪細胞の中性脂肪の分解で生じるグリセロール、嫌気的解糖によって生じる乳酸などが材料となります。
しかし、糖新生が行われるとタンパク質の合成が阻害されるという弊害ももたらされます。つまり、長期間の糖質不足は筋肉量の減少につながってしまうのです…!
ダイエットで炭水化物を減らしすぎると、筋肉量が減ってしまうのはこの糖新生システムが原因なのです。体重は減っても、実は筋肉が減っているだけという状況になりかねません。
糖質不足が脳機能に与える影響
脳は私たちの体の中で最もエネルギーを消費する臓器の一つです。そして、脳はブドウ糖しかエネルギー源として利用できないという特徴があります。このため、糖質不足は脳機能に直接的で深刻な影響を与えるのです。
脳は体重の約2%しかないにも関わらず、全身のエネルギー消費量の約20%を占めています。これほど多くのエネルギーを必要とする脳にとって、糖質不足は致命的な問題となります。
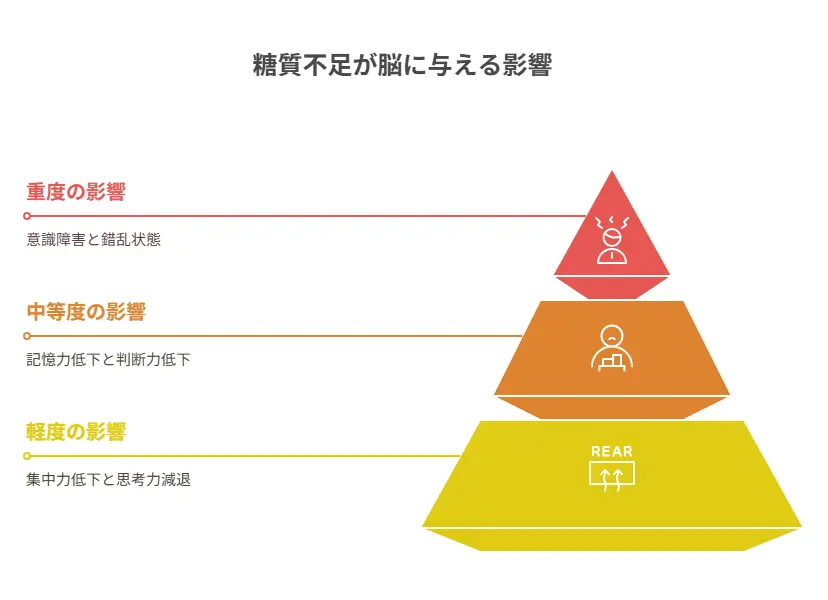
糖質不足による脳機能への影響は段階的に現れます。初期段階では集中力の低下や思考力の減退が見られ、進行すると記憶力の低下、判断力の低下、さらには意識障害まで発展する可能性があります。
- 軽度の影響:集中力低下、思考力減退、ボーっとする感覚
- 中等度の影響:記憶力低下、判断力低下、ろれつが回らない
- 重度の影響:意識障害、錯乱状態、昏睡
特に注意すべきは、脳機能の低下により自分の状態を正しく判断できなくなることです。これにより、適切な対処が遅れ、症状がさらに悪化する悪循環に陥る可能性があります。
血糖値スパイクと機能性低血糖
近年注目されているのが「血糖値スパイク」による機能性低血糖です。これは「隠れ低血糖」とも呼ばれ、健康診断で空腹時血糖値が正常でも起こる可能性があります。
血糖値スパイクは、食後に血糖値が急激に上昇し、その後過剰に分泌されたインスリンにより血糖値が急降下する現象です。この急降下により、一時的に低血糖状態に陥ることがあります。
機能性低血糖の主な症状として、食後の強烈な眠気や集中力の低下、イライラ、倦怠感などが現れます。これらの症状は食後2~4時間後に現れることが多く、糖質の多い食事の後に特に顕著になります。
この状態を防ぐためには、血糖値の急激な上昇を抑える食事方法が重要です。食物繊維を多く含む野菜から食べ始める、精製された糖質を避ける、食事の回数を増やして一回の摂取量を減らすなどの対策が効果的です。
夜間低血糖の特徴と対策
夜間低血糖は、睡眠中に血糖値が低下する状態で、特に糖尿病治療中の方に多く見られますが、極端な糖質制限を行っている方にも起こる可能性があります。
夜間低血糖の主観的症状として以下があります:
- 鮮明な夢や悪夢
- 朝の頭痛、二日酔いのような不快感
- 入眠困難
- 睡眠の質の低下
- 日中の慢性疲労、不活発性
- 気分変動、感覚低下
客観的症状として以下があります:
- 睡眠中のレストレスネス(熟睡できない状態)
- 寝汗、寝具の湿り
- 夜間の反射運動や痙攣
- 夜尿症(小児の場合)
夜間の低血糖は翌日の認知機能や気分障害に影響することが研究で示されており、睡眠中の低血糖は翌日の朝の認知機能にさまざまな影響を及ぼすことが確認されています。
糖質不足症状の具体的な現れ方と対処法
前述の通り、糖質不足症状は様々な形で現れますが、ここからは具体的な症状とその対処法について詳しく解説していきます。これらの症状を正しく理解し、適切に対処することで、深刻な状態を避けることができるのです!
糖質不足による頭痛の原因と解消法
糖質不足による頭痛は、多くの方が経験する代表的な症状の一つです。この頭痛は血糖値が50mg/dL程度まで低下した時に現れる中枢神経のブドウ糖不足による症状です。
頭痛が起こるメカニズムは複雑ですが、主に脳のエネルギー不足と血管の収縮・拡張が関係しています。脳がエネルギー不足になると、血管を拡張させて血流を増やそうとします。この血管の拡張が頭痛の原因となるのです。
また、血糖値を上げようとして分泌されるアドレナリンなどのホルモンも、血管に影響を与えて頭痛を引き起こします。これらの複合的な要因により、糖質不足時には特有の頭痛が発生するのです。
糖質不足による頭痛は、一般的な頭痛薬では根本的な解決にはなりません。最も効果的な対処法は、適切な糖質補給なのです。
頭痛の解消法として、以下の方法が効果的です:
- ブドウ糖タブレットを3~4粒摂取する
- 果汁100%のジュースを150ml程度飲む
- 飴玉を2~3個舐める
- 安静にして15分程度様子を見る
ただし、頭痛が15分以上続く場合や、他の症状(吐き気、めまい、意識障害など)を伴う場合は、糖質不足以外の原因も考えられるため、医療機関を受診することをお勧めします。
糖分不足でフラフラする時の応急処置
糖分不足でフラフラする症状は、立ちくらみやめまいとして現れることが多く、転倒などの事故につながる危険性があります。この症状は血糖値の急激な低下により、脳への血流やエネルギー供給が不足することで起こります。
フラフラ感は特に立ち上がった時や歩行時に強く現れることが多く、これは起立性の血圧変動と糖質不足が重なることで症状が増強されるためです。また、長時間の空腹状態や激しい運動後にも起こりやすくなります。
フラフラする時の応急処置は以下の通りです:
- 即座に安全な場所に座る:転倒防止のため、まず安全確保が最優先
- 頭を下げる:座った状態で頭を膝の間に下げ、脳血流を改善
- 糖質を摂取:ブドウ糖やジュース、飴などを摂取
- 深呼吸:ゆっくりとした深呼吸で酸素供給を改善
- 15分間安静:症状が改善するまで無理に動かない
もしかしたら、この症状を軽視してしまう方もいらっしゃるかもしれませんが、フラフラ感は重篤な低血糖の前兆である可能性もあります。特に糖尿病の治療中の方や、極端な糖質制限を行っている方は注意が必要です…!
糖質不足による眠気のメカニズム
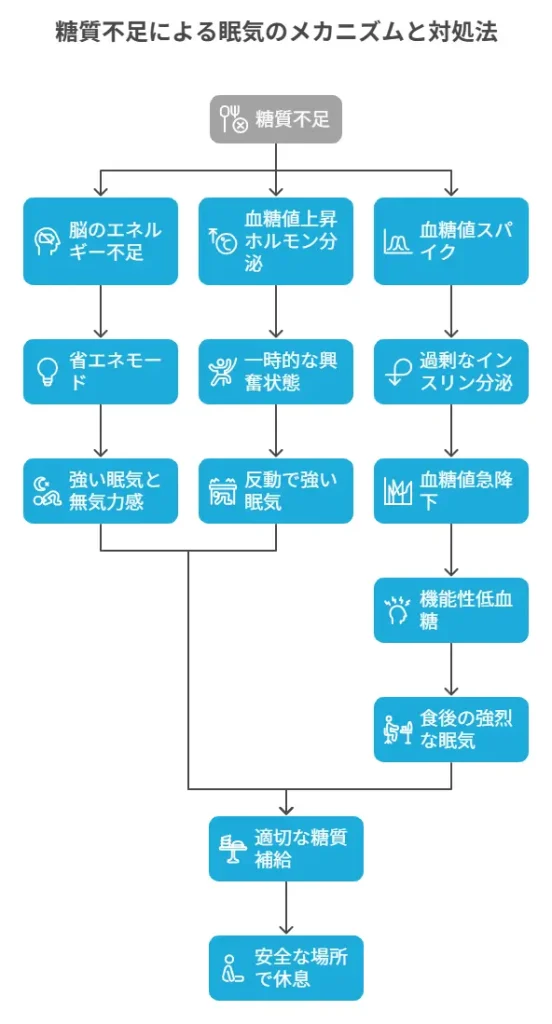
糖質不足による眠気は、一見すると食後の眠気と混同されがちですが、実は全く異なるメカニズムで起こります。糖質不足による眠気は、脳のエネルギー不足が直接的な原因となっているのです。
脳は常に一定量のブドウ糖を必要としており、その供給が不足すると脳の活動レベルを下げて省エネモードに入ろうとします。この時に現れるのが強い眠気や無気力感です。
また、血糖値を上げようとして分泌されるホルモンの影響で、一時的に興奮状態になった後、その反動で強い眠気が襲うこともあります。これは血糖値の乱高下による典型的な症状パターンです。
血糖値スパイクによる機能性低血糖では、食後の強烈な眠気や倦怠感が現れることがあります。血糖値が急上昇すると、体は血糖値を下げようと過剰にインスリンを分泌し、その結果血糖値が急降下して低血糖状態に陥り、強い眠気の原因となるのです。
| 眠気の種類 | 原因 | 特徴 | 対処法 |
|---|---|---|---|
| 生理的眠気 | 睡眠不足、体内時計 | 時間帯に関連 | 休息、睡眠 |
| 食後の眠気 | 血糖値上昇、消化 | 食後1-2時間 | 軽い運動、休息 |
| 糖質不足の眠気 | 脳のエネルギー不足 | 突然、強烈 | 糖質補給 |
| 血糖値スパイク後の眠気 | 機能性低血糖 | 食後2-4時間後 | 適切な糖質補給 |
糖質不足による眠気の特徴は、その突然性と強烈さです。通常の眠気とは異なり、急激に襲ってくる強い眠気で、意識を保つのが困難になることもあります。
この眠気への対処法として最も効果的なのは、やはり適切な糖質補給です。ただし、眠気が強い場合は安全な場所で休息を取りながら糖質を摂取することが重要です。
糖質不足でイライラする理由と改善策

糖質不足によるイライラは、多くの方が経験する症状の一つですが、その背景には複雑な生理学的メカニズムが存在します。このイライラ感は単なる気分の問題ではなく、脳の機能低下による症状なのです。
脳は感情をコントロールする重要な役割を担っていますが、エネルギー不足になると感情の調節機能が低下します。特に前頭葉の機能が低下すると、理性的な判断や感情のコントロールが困難になり、些細なことでもイライラしやすくなります。
また、血糖値を上げようとして分泌されるアドレナリンやノルアドレナリンなどのホルモンは、興奮状態を引き起こし、これがイライラ感や不安感として現れることもあります。
低血糖症のセルフチェック項目として、以下の症状を確認しましょう:
- 冷や汗が出る
- 手先が震える
- 空腹感がある
- イライラする
- 不安感がある
- 集中力が低下する
糖質不足によるイライラは、本人の性格や意志の問題ではありません。生理学的な変化による症状であることを理解することが重要です。また、食事によって症状が改善するかどうかも重要な判断材料となります。
イライラの改善策として、以下の方法が効果的です:
- 即効性のある糖質補給:ブドウ糖タブレットやジュースの摂取
- 深呼吸とリラクゼーション:自律神経を整える
- 適度な運動:血流改善とストレス解消
- 規則正しい食事:血糖値の安定化
- 十分な睡眠:脳機能の回復
長期的な改善策としては、極端な糖質制限を避け、適切な糖質摂取量を維持することが最も重要です。また、ストレス管理や生活習慣の改善も併せて行うことで、より効果的な改善が期待できます。
糖質不足による吐き気への対応方法
糖質不足による吐き気は、特に小児に多く見られる症状ですが、成人でも極端な糖質制限や長時間の空腹状態で起こることがあります。この吐き気は「ケトン性低血糖症」の一症状として現れることが多いのです。
吐き気が起こるメカニズムは、血糖値の低下により脳の嘔吐中枢が刺激されることが主な原因です。また、糖質不足により体内でケトン体が産生され、これが吐き気を引き起こすこともあります。
さらに、血糖値を上げようとして分泌されるホルモンが胃腸の動きに影響を与え、消化器症状として吐き気が現れることもあります。これらの要因が複合的に作用して、糖質不足時の吐き気が発生するのです。
吐き気への対応方法は以下の通りです:
- 少量ずつの糖質補給:一度に大量摂取すると嘔吐を誘発する可能性
- 経口補水液の利用:水分と電解質の同時補給
- 安静にする:横になって休息を取る
- 冷たいものを避ける:胃腸への刺激を最小限に
- 医療機関受診:症状が改善しない場合は専門医に相談
特に注意が必要なのは、吐き気により水分や糖質の摂取ができなくなることです。この状況が続くと脱水症状や低血糖症状がさらに悪化する悪循環に陥る可能性があります…!
糖質不足で太る原因と予防対策
一見すると矛盾しているように思えますが、糖質不足が原因で太ってしまうケースが実際に存在します。これは多くの方が驚かれる事実ですが、糖質制限ダイエットの落とし穴の一つでもあるのです。
糖質不足で太る主な原因は、筋肉量の減少と基礎代謝の低下です。前述の通り、糖質が不足すると体は糖新生を行いますが、この過程で筋肉のタンパク質が分解されてしまいます。筋肉量が減少すると基礎代謝が低下し、同じカロリーを摂取していても太りやすい体質になってしまうのです。
また、極端な糖質制限により甲状腺機能が低下することも報告されています。甲状腺ホルモンは代謝を調節する重要なホルモンであり、その機能低下は代謝の大幅な低下を招きます。
さらに重要なのは、糖質制限による水分量の変化です。糖質1グラムあたり3グラムの水分を保持するため、糖質制限初期の体重減少は主に水分量の減少によるものです。この水分減少による体重減少を脂肪減少と誤解し、極端な制限を続けることで筋肉量が減少し、結果的に太りやすい体質になってしまうのです。
| 期間 | 体の変化 | 代謝への影響 | 体重への影響 |
|---|---|---|---|
| 1-2週間 | 水分減少(糖質1g=水分3g) | 一時的な代謝上昇 | 体重減少(主に水分) |
| 1-2ヶ月 | 筋肉量減少開始 | 基礎代謝低下 | 減少ペース鈍化 |
| 3ヶ月以上 | 甲状腺機能低下 | 大幅な代謝低下 | リバウンドリスク増大 |
糖質不足による体重増加の予防対策として、以下の方法が効果的です:
- 適度な糖質摂取:1日70-130gの糖質を確保
- タンパク質の十分な摂取:筋肉量維持のため体重1kgあたり1.2-1.6g
- 筋力トレーニング:筋肉量減少の防止
- 定期的な代謝測定:基礎代謝の変化をモニタリング
- 短期集中型の実施:2-3ヶ月で区切って実施
- 水分補給の徹底:糖質制限中は特に水分不足に注意
むしろ、健康的で持続可能な体重管理を目指すなら、極端な糖質制限よりもバランスの取れた食事と適度な運動の組み合わせが最も効果的なのです。
糖質不足時に摂るべき食べ物の選び方

糖質不足症状が現れた時に摂るべき食べ物の選び方は、症状の改善速度と持続性の両方を考慮することが重要です。即効性を求める場合と、長期的な安定を求める場合では、選ぶべき食べ物が異なります。
即効性を重視する場合(急性症状の改善):
- ブドウ糖タブレット:最も吸収が早く、効果が確実
- 果汁100%ジュース:液体のため吸収が早い
- はちみつ:単糖類が豊富で即効性がある
- バナナ:糖質とカリウムを同時に補給
- 飴やキャンディー:携帯しやすく緊急時に便利
持続性を重視する場合(血糖値の安定化):
- 玄米や雑穀米:複合糖質で血糖値の上昇が緩やか
- オートミール:食物繊維が豊富で満腹感も得られる
- さつまいも:ビタミンやミネラルも豊富
- 全粒粉パン:精製されていない糖質
- 果物:自然な糖質と栄養素を含む
糖質不足時の食べ物選びでは、「質」と「タイミング」の両方が重要です。急性症状には即効性のある糖質を、予防には持続性のある糖質を選びましょう。
また、糖質と一緒にタンパク質や脂質を摂取することで、血糖値の急激な上昇を抑え、より安定した血糖コントロールが可能になります。例えば、バナナにナッツを組み合わせたり、オートミールにヨーグルトを加えたりする方法が効果的です。
さらに重要なのは、糖質不足を予防するための日常的な食事計画です。1日3食を規則正しく摂り、各食事で適切な量の糖質を確保することが、糖質不足症状の根本的な予防につながります。
特に朝食は重要で、夜間の長時間の絶食状態から回復するために、質の良い糖質を含む食事を摂ることが推奨されます。朝食を抜くことは、午前中の糖質不足症状のリスクを大幅に高めてしまいます…!
適切な糖質制限の実践方法
糖質制限を安全に実践するためには、段階的なアプローチが重要です。極端な制限ではなく、「ゆるやかな糖質制限」から始めることで、糖質不足症状のリスクを最小限に抑えることができます。
糖質制限の3段階レベル:
| レベル | 1日の糖質量 | 1食の糖質量 | 対象者 | 期待効果 |
|---|---|---|---|---|
| ユルユル(レベル1) | 160-170g以下 | 50-55g以下 | 初心者、健康維持目的 | 月1-2kg減量 |
| ホドホド(レベル2) | 70-130g | 20-40g | 中級者、体重減少目的 | 月2-3kg減量 |
| ガチガチ(レベル3) | 20-60g | 10-20g | 医師指導下のみ | 急速減量(短期間) |
初めての方や健康維持が目的の方には、レベル1の「ユルユル」糖質制限をお勧めします。これは1食の糖質量を50-55g以下(ごはん茶碗半膳程度)に抑える方法で、栄養バランスを保ちながら健康的なダイエットが可能です。
糖質制限で不調が出やすい人の特徴:
- 極端な糖質制限と糖質摂取を繰り返している人
- 糖質制限でリバウンドを繰り返している人
- 運動習慣がなく、ダイエットを食事制限のみに頼っている人
- 水分摂取量が不足している人
- 睡眠不足やストレスが多い人
これらの特徴に当てはまる方は、糖質制限による不調が出やすいため、より慎重なアプローチが必要です。
水分不足と糖質制限の関係

糖質制限を行う際に見落とされがちなのが水分不足の問題です。糖質は体内で水分と結合しやすく、糖質1グラムあたり3グラムの水分を保持するため、糖質制限により体内の水分量が大幅に減少します。
この水分不足は様々な症状を引き起こします:
- 口臭の悪化:唾液分泌量の減少
- 便秘:腸内の水分不足
- 肌の乾燥:細胞内水分の減少
- 疲労感の増大:血液循環の悪化
- 集中力の低下:脳への水分供給不足
これらの症状を防ぐためには、糖質制限中は通常よりも多くの水分摂取が必要です。1日あたり2.5-3リットルの水分摂取を心がけ、特に運動時や暑い環境では更なる水分補給が重要です。
医療機関受診の目安と糖尿病患者への注意
糖質不足症状が現れた際の医療機関受診の目安を明確にしておくことは重要です。特に糖尿病治療中の患者さんは、低血糖のリスクが高いため特別な注意が必要です。
医療機関受診の目安:
- 糖質補給後15分以上経っても症状が改善しない場合
- 意識障害や錯乱状態が見られる場合
- けいれんや痙攣が起こった場合
- 繰り返し低血糖症状が起こる場合
- 夜間低血糖の症状が続く場合
糖尿病患者への特別な注意事項:
- 血糖自己測定器による定期的な血糖値チェック
- 低血糖時の対処法を家族と共有
- 薬物療法の調整について医師と相談
- 運動時の血糖値変動に注意
- アルコール摂取時の低血糖リスク増大に注意
糖尿病治療中の方は、薬の種類によっても低血糖の起こしやすさが変わるため、自分の薬の特徴をよく確認し、医師の指導に従って適切な血糖管理を行うことが重要です。
糖質不足症状について詳しく解説してきましたが、最も重要なのは予防と早期対応です。極端な糖質制限は短期的な効果があっても、長期的には様々な健康リスクを伴います。
健康的な生活を送るためには、適切な糖質摂取量を維持し、バランスの取れた食事を心がけることが何より大切です。もし糖質不足症状が現れた場合は、適切な対処を行い、症状が改善しない場合は医療機関を受診することをお勧めします。
また、糖質制限を行う場合は、医師や栄養士などの専門家の指導の下で、安全な範囲で実施することが重要です。自己判断での極端な制限は避け、科学的根拠に基づいた適切な方法を選択しましょう。
糖質は私たちの体にとって重要なエネルギー源です。適切な知識を持って、健康的な糖質との付き合い方を身につけていきましょう…!血糖値スパイクや夜間低血糖、機能性低血糖といった新しい概念も理解し、より包括的な健康管理を目指していくことが大切です。
参考文献・引用元
本記事は、医学的根拠に基づいた信頼性の高い情報源を参考に作成されています。糖質不足症状に関する詳細な情報については、医師や栄養士などの専門家にご相談ください。特に糖尿病治療中の方や、継続的な症状がある方は、必ず医療機関を受診し、適切な診断と治療を受けることをお勧めします。